Embora o melanoma represente apenas 3,9% do total de casos de câncer de pele no Brasil, esta doença é responsável por 43% das mortes. O alerta é da Sociedade Brasileira de Cirurgia Oncológica, com base nas estimativas do Instituto Nacional de Câncer (INCA) para cada ano do triênio 2023-2025. Em números, devem ser diagnosticados, no período, 229.460 novos casos anuais de câncer de pele (destes, serão 8.980 melanomas). Já o Atlas de Mortalidade por Câncer (SIM) do Ministério da Saúde, mostra que em 2019 foram registradas 4.594 mortes por câncer de pele, sendo que 1.978 delas foram por melanoma.
Portanto, embora apenas 4 entre 10 casos de câncer de pele diagnosticados no Brasil sejam melanoma, é alarmante o fato desta doença representar quase metade das mortes por tumores cutâneos. Esse cenário amplia a atenção, inclusive, para o Melanoma Familial, uma síndrome clínica que responde por cerca de 10% dos casos de melanoma. As mutações mais frequentes nesta síndrome hereditária são nos genes CDKN2A, CDK4, MC1R e BAP1. O risco de desenvolvimento da doença chega a ser sete vezes maior nos portadores de mutação genética.
“Quando essas mutações genéticas são herdadas, os pacientes e seus familiares se tornam mais suscetíveis a desenvolver o tumor. Sendo assim, eles devem realizar exame clínico regularmente, geralmente uma vez por ano, para a detecção de melanomas precoces”, adverte o cirurgião oncológico João Pedreira Duprat Neto, coordenador da Comissão de Neoplasias da Pele da Sociedade Brasileira de Cirurgia Oncológica (SBCO) e diretor no Centro de Referência de Oncologia Cutânea do A.C.Camargo Cancer Center.
As mutações do melanoma familial e o risco para outros tipos de câncer
De acordo com as diretrizes do National Comprehensive Cancer Network (NCCN), os genes herdados que aumentam o risco de melanoma podem ainda elevar o risco de outros tipos de câncer. A pessoa pode estar enquadrada na síndrome de melanoma hereditário se houver histórico familiar de:
– Melanoma cutâneo, especialmente entre múltiplos parentes de sangue, ou melanoma ocular (uveal);
– Câncer de pâncreas, rim ou mama;
– Astrocitoma (câncer do cérebro ou medula espinhal);
– Mesotelioma (câncer do tecido que cobre os órgãos internos). Existem vários genes anormais (mutados) relacionados ao melanoma hereditário. Eles incluem: mutação no gene CDKN2A, que é a mutação genética mais comum. Também é chamada de p16INK4A ou MTS1. Muitos casos de melanoma em idade jovem também são motivo de alerta. O gene do receptor de melanocortina-1 (MC1R), que ajuda a determinar a cor da pele. O MC1R pode determinar se a pessoa ou seus familiares têm cabelos ruivos e/ou peles claras, o que aumenta o risco de desenvolver melanoma;
– Mutações no gene BAP1, que podem causar melanoma uveal e cutâneo.
Outros fatores de risco para melanoma familial e o papel do diagnóstico precoce
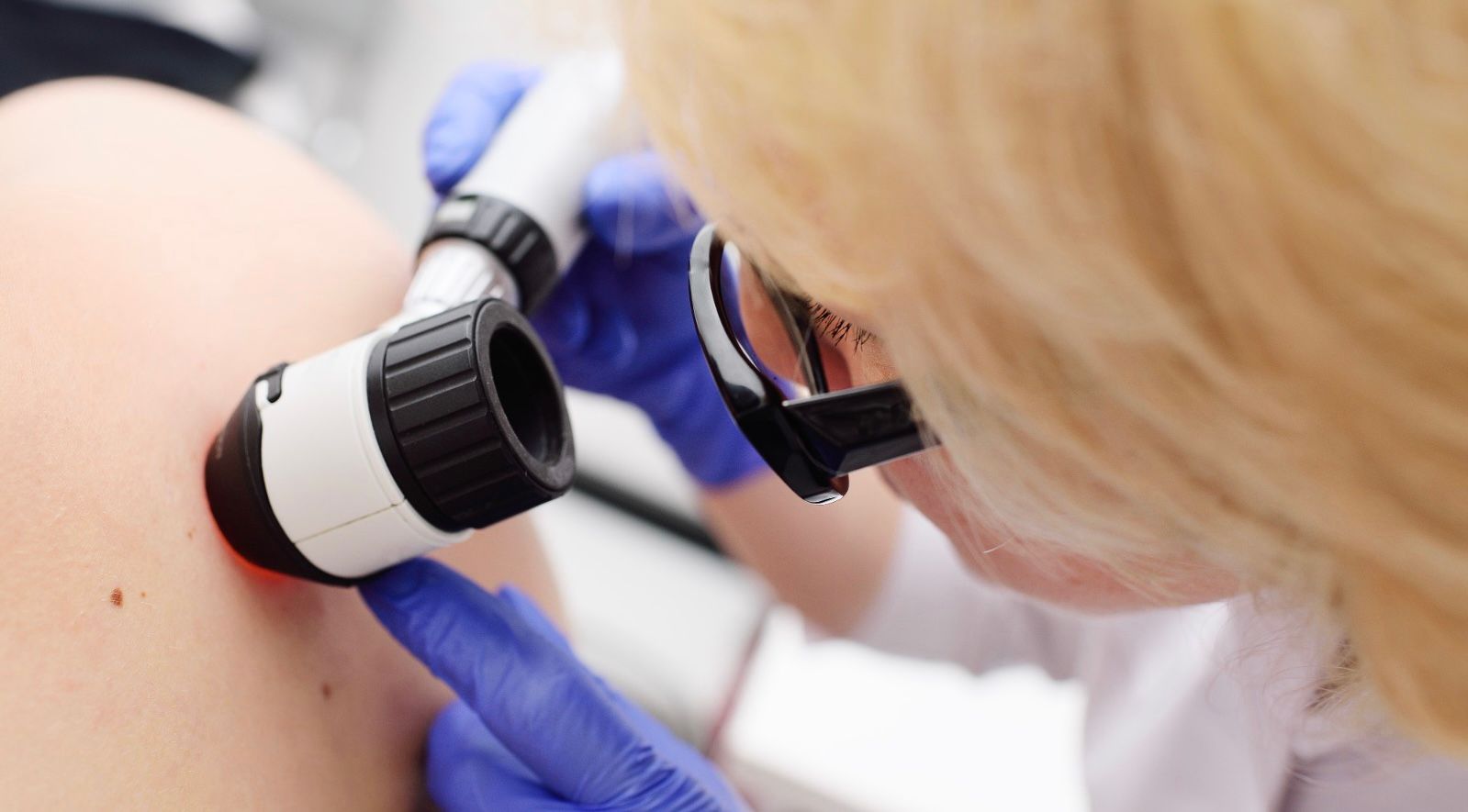
Além do histórico familiar, existem outros fatores utilizados como marcadores para medir o risco de síndrome de melanoma familial, como indivíduos com mais de cem pintas ou com pintas consideradas atípicas, ou seja, com bordas irregulares e com mais de uma cor, são mais propensas a desenvolver melanomas. Caso esses pacientes que estejam no grupo de risco não sejam identificados e tratados adequadamente, poderão morrer em decorrência da enfermidade. Por outro lado, com o diagnóstico precoce, é possível quase zerar a mortalidade.
Proporcionalmente, as chances de cura (sobrevida em cinco anos) de um melanoma com até 1 milímetro (mm) de profundidade são de 90%. Sendo assim, é necessário sempre observar na pele a presença de feridas que não cicatrizam ou manchas e pintas que crescem rapidamente e mudam de cor e formato, e procurar um dermatologista caso note alguma diferença ou anormalidade. “Outro cuidado essencial é não se expor ao sol sem os devidos cuidados e por muito tempo”, frisa Duprat.
O especialista acrescenta que, quando diagnosticado precocemente, além de serem maiores as chances de cura, há menor risco de cicatrizes e outras sequelas que afetam a qualidade de vida do paciente. O cuidado começa na prevenção, evitando a exposição sem proteção aos raios solares, principalmente entre às 10h e 16h. É recomendável o uso de filtro solar e proteção física, como óculos e chapéus. “Ademais, a atenção aos sinais na pele é fundamental e, na observação de alterações, por exemplo, em determinadas pintas, consultar um dermatologista”, explica João Pedreira Duprat Neto. Outra recomendação é que as pessoas se protejam do sol usando protetor solar com o fator indicado para o seu tom de pele, mesmo em dias nublados e reaplicando no decorrer do dia.
Aconselhamento e teste genético
A depender do histórico clínico e familiar, pode ser indicada a realização de testes multigênicos, que podem ajudar os médicos a identificar se a pessoa tem um risco genético maior de desenvolver melanoma e outros tipos de câncer. Essas informações podem auxiliar a orientar recomendações para monitoramento e detecção precoce dos pacientes seus familiares. O paciente pode ser encaminhado para aconselhamento genético e teste de mutação em p16/CDKN2A se houver o histórico de três ou mais casos de diagnóstico de melanomas cutâneos invasivos, câncer de pâncreas e/ou astrocitomas (câncer do cérebro ou da medula espinhal) na família. Também podem ser necessários testes para outros genes que podem abrigar mutações predisponentes ao melanoma.
Caso se identifique uma mutação associada com maior risco para desenvolvimento de melanoma, é recomendável que o paciente seja encaminhado para acompanhamento em um ambulatório especializado, que poderá realizar o mapeamento dos sinais (pintas na pele), acompanhando a possível evolução destas lesões, com dermatoscopia digital, microscopia confocal e outras tecnologias, com foco na prevenção e diagnóstico precoce de lesões potencialmente malignas.
Informações importantes para a população
⮞ A pele é o maior órgão do corpo humano;
⮞ A pele protege contra invasores, ajudando a controlar a temperatura corporal e permitindo sensações de toque, calor e frio;
⮞ A melanina é o pigmento (produto químico) da pele que lhe dá cor e a protege dos nocivos raios ultravioletas (UV);
⮞ O melanoma é uma forma grave de câncer de pele, mas também é curável se for diagnosticado precocemente;
⮞ A principal causa do câncer de pele é a exposição à radiação UV, que vem principalmente do bronzeamento excessivo e do uso de aparelhos de bronzeamento;
⮞ Os fatores físicos genéticos que podem aumentar as chances de desenvolver câncer de pele incluem pele mais clara, tendência a queimaduras solares e muitas manchas.
⮞ Seu histórico médico pode desempenhar um papel no desenvolvimento do melanoma, incluindo queimaduras solares frequentes, bolhas, antecedentes de câncer de pele e um sistema imunológico enfraquecido;
⮞ Algumas famílias partilham genes anormais que as colocam em risco de melanoma. Seu médico avaliará se você tem melanoma hereditário com base em seu histórico e no histórico de câncer de sua família.